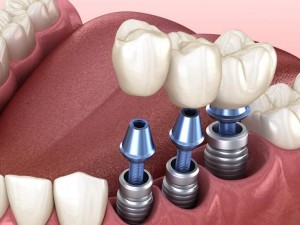
میزان موفقیت اتصال پیچ زیرکونیایی به انواع ایمپلنت
پروتز های PFM (پرسلین ترکیب شده با فلز) سال ها ست که بخوبی مورد پذیرش قرار گرفته اند و ظاهرا این تکنیک به "استاندارد طلایی" در مبحث دندانسازی ثابت مبدل شده و علی الظاهر آن ها هنوز بر ترمیم های تماما سرامیک ارجحیت دارند. با این وجود بیماران اغلب به دنبال ترمیم های غیرفلزی هستند و می خواهند روش درمانی از بیشترین نتیجه زیبایی برخوردار باشد. در نتیجه شاهد روند رو به رشدی در جایگزینی PFM با سرامیک هستیم. به دلیل ویژگی های بیولوژیکی مطلوب و زیبایی خوب، ماتریال سرامیکی همچون سرامیک های تحکیم شده با leucite و lithium disilicate امروزه محبوب شده اند و برای ترمیم دندان با انواع ونیر (ترمیم پوش یا روکش) یا تک کراون (تاج) های منفرد مورد استفاده قرار میگیرند. از زمان کاربرد این ماتریال بیش از ده سال میگذرد و به خوبی در متون علمی دندانپزشکی ثبت شدهاند. سمانکاری چسبدار سبب تقویت خصوصیات مکانیکی این ماتریال خواهد گردید. با این وجود محدودیتهای واضحی بر لزوم بکارگیری این گونه ترمیم های فاقد فلز در مبحث پروتز های دندانی مطرح است. کارشناسان سایت کلینیک دندانپزشکی دشتستان دنتال بیان می کنند که قدرت فیزیکی بالا برای پلیکریستال زیرکونیایی چهار گوشه ای تثبیت شده با yttria (Y-TZP، که از این به بعد زیرکونیا گفته خواهد گردید) در نهایت منجر به کاربرد های گسترده تری از ترمیم های تمام سرامیک شده که امروزه برای پروت های دندانی فیکس شده سه الی پنج واحدی موجود می باشد (FDPs) و آن ها بر روی دندان های یا اباتمنت های پایه ایمپلنت تیتانیومی سیمان می شوند. در آغاز ریسک شکستگی ها منجر به سایز محدود بسط های قالبی گردید و سیستم های CAD/CAM (طراحی / ساخت توام با کمک کامپیوتر) فاقد ظرفیتی برای تولید بریج هایی با اسپن طولانی بودند. به صورتی که در اکثر موارد بیش از دو دندان مصنوعی در هر قالب توصیه نمی شد و سطح کانکتور پروکسمیال تعریف شده ای (3 x 3 mm الی 4 x 4 mm) برای به دست آوردن ثبات کافی لازم بود. بحثهایی هم راجع به دقت فیت شدن این پروتز های نگه داشته شده از طریق دندان (گیر با دندان) وجود دارد. به موازات کاربرد زیرکونیا برای ترمیم هایی که با دندان نگه داشته می شوند، اباتمنت های ایپملت زیرکونیا طوری ساخته شد تا برای بازسازی های سیمان شده یا دارای روکش مستقیم برای تک تاج های نگهداری شده با پیچ (SCs) به کار گرفته شوند. امروزه بیشتر سیستم های ایمپلنت دارای ابانمت های از پیش ساخته ای هستند که طراحی انفرادی ای دارند. مطالعات اخیر نشان دادند که وجوه تکنیکی یا زیستی استفاده از اباتمنتهای زیرکونیایی یا تیتانیومی با یکدیگر قابل مقایسه هستند. کارشناسان سایت کلینیک دندانپزشکی دشتستان دنتال عنوان می کنند که در حال حاضر فروش محصولات زیرکونیایی در بازار دندانپزشکی به موازات ایجاد سخت افزار و نرم افزارهای کامپیوتری مناسب و دقیق برای تولید بازسازی های زیرکونیایی روند رو به افزایشی از خود نشان خواهد داد. شمار تحقیقات بالینی هم راجع به FDPهای بر پایه زیرکونیا که بر روی دندان سمان می شوند و نیز اباتمنت های ایمپلنت تیتانیومی به سرعت روند افزایشی در پیش گرفته. با این وجود این مطالعات در بردارنده بیمارانی با تعداد محدود و پروتز هایی با زمان مشاهده محدود می باشد. طی مطالعات متعددی عوارض تکنیکی ای همچون خردشدگی سرامیک ونیر و از دسترفتن گیر گزارش شده که برخی از آن ها با وجوه زیستی دندان اباتمنت مرتبط بوده اند. به همین جهت نیز تلاش در راستای تلفیق روش FDP بر پایه زیرکونیا در وجوه درمانی روزمره امری مشکوک به نظر میرسد که میبایست از طریق طیفی از گزارشهای علمی و تحقیقات آزمایشگاهی راجع به ویژگی های مواد، تنش و گسترش ترک توضیح داده شود. تا به امروز بیشتر اطلاعات راجع به پروتز های بر پایه زیرکونیا از مطالعه درباره دندان و در میزان کمتری راجع به پروتز های ایمپلنتی با گیر سمان به دست آمده. و در حال حاضر هیچ داده ای راجع به کاربرد وجوه تکنیکی متنوع برای FDPهایی با گیر پیچ بر روی ایمپلنت در دست نیست. و تنها یک مطالعه اولیه و کوتاه مدت با تمرکز بر FDPهای بر پایه زیرکونیایی شامل گیر پیچ بوده. به همین سبب نیز مشکل اصلی در بازسازی همانگونه که در مطالب علمی ذکر شده در بالا نیز می توان اشاره هایی از آن را یافت، ظاهرا پایداری مکانیکی قالب های زیرکونیایی و سرامیکهای پوششی (ونیر) خواهد بود. از همین رو هدف از اجرای این مجموعه مطالعات شناسایی موارد عدم موفقیت و عوارض FDPs و SCهایی با گیر پیچ، تکیه داده شده بر ایمپلنت و بر پایه زیرکونیا بود. به صورت کلی باید به این نکته اشاره کرد که تکیه پروتز هایی با نگهداره پیچ زیرکونیایی به انواع ایمپلنت می تواند اهمست فراوان داشته باشد بی گمان. مطالعه موارد گذشته پیرامون عدم موفقیت و پیچیدگی های تکنیکی ایمپلنت را بررسی خواهند کرد کارشناسان کلینیک دندانپزشکی دشتستان دنتال. به صورت کلی باید بدانید که اطلاعات اندکی هنوز راجع به پروتز های مبتنی بر زیرکونیا وجود دارد که به انواع ایمپلنت تکیه داده می شوند. هدف کارشناسان کلینیک دندانپزشکی دشتستان دنتال از این تحقیق می تواند بیان گردد. ارزیابی مشکلات تکنیکی و عدم موفقیت پروتز هایی با پیچ نگهدارنده اختصاصی مبتنی بر زیرکونیا که با ایمپلت نگاه داشته خواهد گردید را باید در صدر توجهات قرار داد. در جریان باشید که بیماران به صورت متوالی پروتز هایی با پیچ نگهدارنده زیرکونیا دریافت خواهند کرد که تکیه این پروتزها از طریق ایمپلنت محقق می شود و سپس در طول دورهی زمانی 5 ساله مورد پایش قرار دارند. جایگذاری ایمپلنت و نوسازی پروستتیکی در یکی از مجموعه های بالینی اجرا گردید و تمامی بیماران شرکت کننده در برنامه حفظ و نگهداری شرکت داده شدند. درمان متشکل از تاج های منفرد (SCs) و پروتز های دندانی ثابتشده (FDPs) برای سه واحد الی دوازده واحد بود. نگهدارنده پیچ برای FDPها و SCهایی با جنس CAD-CAM به همراه اتصال مستقیم در سطح ایمپلنت اجرا گردید. نتایج اولیه عدم موفقیت کامل برای پروتز های مبتنی بر زیرکونیا بود. سنجش نتایج حاکی از شکستگی در قالب یا خرده شدن هم سبب شد تا بازسازی انجام شود. آنالیز جدول زندگی اجرا، نرخ بقای انباشته (CSR) محاسبه گردید و منحنی Kaplan-Meier ترسیم شد. نتایج را در انتها عنوان می کنیم ولیکن بدانید که در 95 بیمار (52 مرد، 43 زن با سن متوسط 59.1 ± 11.7) برای 156 پروتز زیرکونیایی از 294 ایمپلنت نگهدارنده استفاده گردید. 65 SC و 91 FDP مورد شناسایی قرارگرفت که که روی هم رفته 441 واحد را تشکیل میدهند. شکستگی های قالب زیرکونیا و خردشدگی وسیع منجر به نوسازی 9 پروتز گردید. تقریبا تمامی پروتزها (94.2 درصد) همچنان در طی دورهی مشاهده سرجای خود باقی مانده بودند. CSR 5 ساله برابر با 90.5 درصد و 41 پروتز (14 SC ، 27 FDP) متشکل از 113 واحد در مدت مشاهده بیش از 5 سال همچنان بقا یافته بودند. شش SC شل شدگی پیچ داشتند و در پنج پروتز نیاز به پولیش خردگی های جزئی بود.
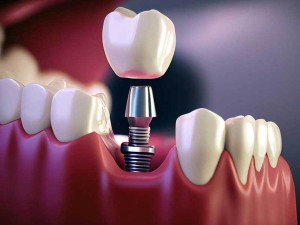
روش تحقیق برای موفقیت اتصال پیچ زیرکونیایی به انواع ایمپلنت
در طی دوره زمانی پنج ساله رضایت بیمارانی که دارای فک های بدون دندان یا دارای بی دندانی جزئی بودند، به صورت متوالی برای جایگذاری ایمپلنت و درمان پروستتیک بر پایه زیرکونیا اتخاذ و درمان پروستتیک و نیز جراحی در یکی از مجموعه های کلینیکی واقع در درون دانشگاه اجرا گردید. به علاوه بیماران پس از تکمیل درمان به صورت منظم تحت فلوآپ قرار گرفتند. این نظارت بر کارهای قبلی بخشی از ارزیابی کنترل کیفی در مشاوره دندانی به شمار می آمد و در جهت برآوردن استاندارد های Declaration of Helsinki بود. راجع به کل درمان و به ویژه موادی که بنا بود در طی ترمیم از آن استفاده شود، به بیماران واجد شرایط اطلاع رسانی انجام شد. آن ها فرم رضایت را پر کردند و تمایل خود مبنی بر استفاده از پروتز های بر پایه زیرکونیا را به جای ترمیم های PFM مرسوم مورد تأیید قرار دادند. به علاوه به ایشان راجع به این موضوع اطلاع رسانی شد که باید برنامه مراقبت و نگهداری را دنبال نمایند (دست کم یک یا دو وقت ملاقات از قبل تعیین شده در هر سال). بیماران خود هزینه های درمانیشان را پرداخت نمودند ولیکن در عین حال به ایشان گفته شد در صورت ناموفق بودن پروتز های بر پایه زیرکونیا ساخت ترمیم های جدید بدون هزینه اجرا خواهد گردید. یک نفر مسئول پذیرش بیماران شد و بیماران از تمامی گروه های سنی با وضعیت متفاوت دندانی و سطوح گوناگون پیچیدگی جراحی ایمپلنت به کار گرفته شدند (صرفا باید دارای معیارهای لازم می بودند). معیارهای رد صلاحیت را می توان شامل مشکلات روانی، حمله/ سکته قلبی ظرف دست کم شش ماه قبل، سابقه ریسکشن (برداشتن) تومور دهان و / یا شیمیدرمانی یا پرتودرمانی، مصرف منظم کورتیکوئید ها، توقعات غیر واقعی، کنترل نامناسب دیابت شیرین، بارداری، و نهایتا ابتلا به هر گونه بیماری ای که امکان جایگذاری ایمپلنت را تحت شرایط بیحسی موضوعی ممکن نسازد، دانست. به افرادی که بسیار سیگار می کشیدند (هر چند تعداد اندکی در بین این بیماران بودند) راجع به اثر منفی و احتمالی کشیدن سیگار بر نتایج این روش درمانی اطلاع رسانی و پیشنهاد گردید تا تحت نظارت بالینی در برنامه های ترک سیگار شرکت کنند. البته ایشان در انتخاب ترک سیگار یا ادامه آن اختیار کامل داشتند. پس از جراحی، زمان التیام فک زیرین (مندیبل) 6 هفته و در فک بالایی (ماکسیلا) هشت تا ده هفته بود. در صورتیکه جایگذاری ایمپلنت جراحی توام با اجرای تکنیک های افزایش استخوان به صورت موضعی یا بالا بردن کف سینوس از طریق پنجره جانبی بود، دوره التیام 4 الی 6 ماه به طول انجامید. از ایمپلنت های NobelReplace® Tapered (Nobel Biocare، Kloten، Switzerland) استفاده شد.
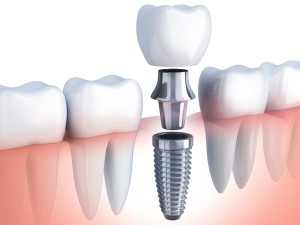
رضایت بیماران از موفقیت اتصال پیچ زیرکونیایی به انواع ایمپلنت
بیمارانی که SCs و FDPهایی با سه واحد تا FDPهای فول آرک دوزاده واحدی دارند برای درمان پذیرفته شدند. هدف اولیه اجرای گیر – پیچ در سطح ایمپلنت بود. برای جایگذاری بهینه ایمپلنت و به احتمال فراوان قراردادن سوراخ دسترسی برای گیر – پیچ با توجه به جهتگیری محوری، از اسپلینت های جراحی و ستآپ های مناسب استفاده شد. برای برنامه ریزی قالب های بزرگ و اینکه آیا محدودیتی در دسترسی استخوانی و نیز پیچیدگی های کانفیگوراسیون آناتومیکی وجود دارد یا خیر، از آنالیز کامپیوتری سه بعدی با نرم افزار NobleGuide (Nobel Biocare) استفاده گردید. گرفتن امپرسیون (قالب) با تکنیک pickup اجرا گردید (با تریهای باز منفرد دارای قابلیت فیت شدن مناسب و کوپینگ های ترانسفر که گیر آن از طریق پیچ انجام خواهد گردید). اسپلینت گذاری برای کوپینگ های ترانسفر تنها برای ساخت پروتز های کراس – آرک بزرگی با 6 الی 12 واحد مورد استفاده قرار گرفت. ماده امپرسیون پلی اتر سخت (Impregum، 3M ESPE، Rüschlikon، سوئد) بود. تکنسین لابراتوار فناوری WAX/CAM را اجرا نمود. او الگوی رزین یا فرم واکس را برای اسکن کردن تهیه نمود و طراحی آن با ابزارهای نرم افزاری کامپیوتری تکمیل گردد. پروسس CAM (پیشساخته) بر مبنای داده های الکترونیکی اجرا گردید. ونیر کردن (ایجاد پوشش) قالب ها برای تمامی ترمیم ها با سرامیک های فلدسپاتی لایه دار تکمیل شد. سیستم CAD/CAM همانا Procera™ (Nobel Biocare) بود. برای جاانداختن تیتانیوم جهت گیر – پیچ در SCها، از مفهوم تکنیکی Procera استفاده خواهد گردید که عملکرد ضد چرخشی دارد، درحالیکه برای FDPها اینطور نیست به عبارت دیگر بدون جا اندازی مذکور است. هر دوی SCs و FDPها دارای زون تماسی فلت – به – فلت بین قالب زیرکونیا و شولدر ایمپلنت بودند. تمامی بیماران در برنامه مراقبت و نگهداری منظم شرکت داده شدهاند (پس از اتمام درمان، با یک یا دو ویزیت برنامه ریزی شده در طی سال). جمع آوری داده ها تمامی بیماران فراخوان داده شدند و دو محقق مستقل تمامی داده های بیماران را گردآوری نمودند. تمامی اطلاعات دیگر هم از چارت ها و گزارشهای مجزایی بدست آمد که توسط لابراتوار دندانسازی نگهداری شده. در این هنگام، زمان مشاهده از دو تا حداکثر هفت سال بوده است. نتیجه اولیه مربوط به بقای پروتز های بر پایه زیرکونیا بود. اندازه گیری نتیجه نیز بررسی شکستگی قالب یا خردشدگی بزرگ در ماتریال ونیر بود که منجر به نوسازی کامل پروتز میشد. نتیجه ثانویه مربوط به عوارض تکنیکی ای بود که خدمات نگهداری برای پروتز های زیرکونیایی را الزامی می ساخت (مانند خردشدگی اندک که اجرای پولیش را لازم می سازد و نیز شل شدگی پیچ آکلوزالی که در پی سفت و شل شدن جااندازی تیتانیوم تاج (کراون) تکی اتفاق می افتد و باید جااندازی مذکور را جایگزین نمود). از دست رفتن پروتز به دلیل از دست رفتن ایمپلنت نیز گزارش شده است. آنالیز های توصیفی برای کسب اطلاعات آماری بیمار، توزیع ایمپلنت، نوع بازسازی زیرکونیا و عوارض موجود مورد استفاده قرار خواهد گرفت. از داده های سانسورشده برای محاسبات آماری استفاده گردید. آنالیز بقاء نیز برای پروتز زیرکونیا اجرا و به شکل نرخ بقاء انباشته (CSR) بیان شد. در منحنی Kaplan-Meier احتمال عدم موفقیت در پی بازسازی پروتز یا عوارضی که منجر به لزوم خدمات نگهداری می شود، نشان داده شد. در نمونه حاضر 95 بیمار (یعنی 52 مرد، 43 زن، با سن متوسط 59.1 11.7 سال) در نظر گرفته شده بودند. 5 مورد از ایشان در دسترس نبودند. یک بیمار فوت کرده بود، دو بیمار به دندانپزشکان سابق خود رجوع کرده بودند و یک بیمار نیز به دلایل خاصی از ادامه کار کنار رفته بود. گزارش های آن ها تا زمان کناره گیری جزو داده ها نگهداری شده است. یکی از بیماران زن مسن نتوانست در فراخوان به دلیل بیماری شرکت نماید. داده های او همچنان (دربردارنده یک مورد عدم موفقیت) رکورد شده بود. از 294 ایمپلنت برای تکیه 156 پروتز زیرکونیایی با گیر پیچ استفاده گردید که به طور کلی داری 441 واحد (شامل پونتیک یا دندان های مصنوعی و پایه ها) بود. در نتیجه به صورت متوسط برای هر بیمار 3.5 واحد زیرکونیایی استفاده شده بود. FDPها غالبا در ماکسیلای عقبی (45 درصد) و پس از آن در ماکسیلای جلویی (19 درصد)، مندیبل عقبی (30 درصد) و مندیبل جلویی (6 درصد) قرار داده شده اند. در طی زمان مشاهده گزارش شده، 9 مورد عدم موفقیت کامل وجود داشته است که منجر به ساخت مجدد گردید (به عبارت دیگر 94.2 درصد از SCها و FDPها همچنان بدون نیاز به ساخت مجدد باقی مانده اند). دلیل عدم موفقیت شامل چهار شکستگی قالب (1 SC، 3 FPD )و خردشدگی گسترده در ماتریال ونیر (3 SC و 2 FPD) بود. یک بیما دو مورد شکستگی داشت (یکی در قالب و دیگری بر اثر خردشدگی عمده). در مطالعات پیشین، مرور اجمالی بر موارد عدم موفقیت و عوارض تکنیکی کم اهمیت تری ارائه شده که به خدمات نگهداری نیاز دارند. یک مورد شکستگی قالب در خانم مسنی و طی تروما اتفاق افتاده بود (افتادن و وارد آمدن ضربه به صورت او). دیگر مورد شکستگی بزرگ در محل دندان پیش سنترال در بیماری شناسایی شد که دو FDP 6 واحدی در ماکسیلای بدون دندان دریافت کرده بود. خردشدگی گسترده در ماتریال ونیر برای چند SC نیز در یکی از بیماران طی سال اول اتفاق افتادهبود. این مشکل به احتمال فراوان در اثر طراحی آناتومیکی نامناسب قالب و تکنیک ونیرکردن نامناسب رخ داده است. به علاوه خردشدگی گسترده در ماتریال ونیر برای یک بیمار مبتلا به دندان قروچه شناسایی شد که FDP 12 واحدی ماکسیلا داشت. مود خردشدگی شکستگی ناشی از ماتریال مرکزی بود. در یک مورد هم خردشدگی انسیزال کوچک ولیکن به وضوع قابل ملاحظه در سرامیک ونیر برای FDP کوتاه مندیبول مشاهده گردید. این بیمار هدایت اکلوزال جانبی ناکافیای داشته است. دو بیمار نیز هر کدام یک ایمپلنت را از دست داده اند ولیکن بدانید که پروتز های زیرکونیایی (1 FDP و 1 SC) بر اثر مشکلات تکنیکی بدین صورت در نیامده بودند.
دلایل موفقیت اتصال پیچ زیرکونیایی به انواع ایمپلنت
در انتشار اولیه بدستآمده از مجموعه بالینی مشابه، نتایج مقدماتی راجع به کاربرد پروتز های بر پایه زیرکونیا حاکی از فیت شدن آن ها بر روی دندان ها و ایمپلنت ها بود. بر اساس این نتایج درمانی مطلوب، استفاده از FDPهایی که به ایمپلنت تکیه داده می گردند، تا استفاده از گیر به روش گیر – پیچ هم ادامه پیدا کرده. قوام این مطالعات اکتشافی راجع پروتز های بر پایه زیرکونیا با گیر – پیچ در آنست که برای تعداد زیادی از بیماران، SCها و FDPها گزارش شده است. 41 پروتز که متشکل از 113 واحد خواهد بود، در طی زمان مشاهده بیش از 5 سال مورد رصد قرارگرفتند و تقریباً به صورت قطع می توان گفت که تجربه آغازی و همینطور در ادامه آن حاکی از استفاده مطلوب FDPهای دارای گیر پیچ و ساخت CAM برای پروتز های زیرکونیا (از طریق فناوری Procera) خواهد بود. این فناوری دارای ظرفیت ایجاد قالب هایی با ابعاد بزرگ و نیز گیر – پیچ مستقیم در مرحله اول است. مقایسه با پروتز های PFM انجام نشد و از همین رو به احتمال فراوان محدودیتی در تعداد FDPهای زیرکونیایی وجود خواهد داشت که می توان در چنین مجموعه های مراقبتی ای مورد بررسی قرارداد. نتیجه اولیه برای مطالعه حاضر بقای پروتز های زیرکونیایی بود که با CSR نشان داده شده. CSR پس از گذشت 5 سال برابر با 90.6 درصد خواهد بود. این بقاء رضایت بخش در نظر گرفته خواهد گردید و از همین رو فناوری جدید قابل استفاده بوده و دندانپزشکان و تکنسینها می توانند آن را بیاموزند. تعدادی از توجیه و تفسیرهای مطرح راجع به موارد کاملا ناموفق به صورت تجربی انجام شده. به عنوان مثال CSR به دلیل خردشدگی گسترده در یکی از ماتریال خاص ونیرکردن بطرز معنی داری افت داشت. به همین سبب نیز به سرعت استفاده از آن متوقف گردید و امروزه دیگر از آن ماده در بازار استفاده نخواهد گردید. ارتقاء داده های موجود و CSR در مقایسه با نتایج به دست آمده از مطالعات بالینی امکانپذیر نیستند و تنها اطلاعات اندکی راجع به SCهایی با گیر پیچ در دست است. به علاوه جای داده های پیرامون FDPها هم در مطالب علمی خالی است. به عنوان مثال طی یک مرور نه چندان گسترده، مفهوم پروتز های آرک کامل و گیر با پیچ به صورت بالینی تشریح گردیده. نگرانی هایی راجع به ریسک شکستگی قالب های زیرکونیایی یا ماتریال ونیر موجود وجود دارد که با بررسی سیستمیک در هفده مطالعه بالینی و آنالیز عوارض تکنیکی مذکور شکل گرفته. کارشناسان کلینیک دندانپزشکی دشتستان دنتال چنین نتیجه گیری نمودهاند که این شکستگی ها تنها در زیرکونیای از پیشساخته نرم اتفاق خواهد افتاد ولیکن با گذر زمان خردشدگی هایی در ونیر نیز مورد شناسایی قرار گرفته اند. در طی دو مطالعه گزارش شد که قالب های FDP سیمان شده بر روی اباتمنت های زیرکونیایی یا تیتانیومی کاملا موفقیت آمیز بوده اند (در طی دوره سه الی پنج ساله پایش). با این وجود گسترش ترک و شکستگی در ماتریال ونیر و کور (هسته) به عنوان فاکتور ریسک در پروتز های بر پایه زیرکونیا مطرح خواهد بود. در حال حاضر اِعمال تغییراتی در آماده سازی ماده کور در دست تحقیق و بررسی است که جلوی یک چنین شکستگی هایی را بگیرد. در مطالعه حاضر، شرایط خاص – مانند تروما که یکی از زنان مسن با آن مواجه شد یا عادت دندان قروچه - برای رخداد شکستگی توجیه مناسبی به شمار می آید. در رابطه با FDP 6 واحدی، شکستگی موجود در بخش دندان پیش نیز به احتمال فراوان بر اثر تماس بسیار نزدیک با FDP 6 واحدی مجاور پس از سفت کردن پیچ رخ داده. امروزه توجه دقیقی به سطوح تماسی پروکسیمال در FDPهای زیرکونیایی مجاور خواهد گردید. به علاوه اینکه ظاهرا فیت کردن پروتز های سرامیکی بر روی ایمپلنت های تلفیق شده با استخوان منجر به پیچیدگی پروستتیک سفت و سختی می گردد. می توان چنین فرض نمود که همراه شدن این حالت با گیر از طریق پیچ می تواند بیش از فیت کردن پروتز های زیرکونیایی بر روی دندان یا گیر از طریق سیمان بر روی انواع ایمپلنت مشکل ساز گردد ولیکن بر عکس این حالت طی یک مطالعه چنین ادعا شده که تحت لود (اِعمال فشار) آکلوزال، تکیه ایمپلنت سخت پروتز های بر پایه زیرکونیا میزان کشیدگی و استرس را کاهش خواهد داد. مفهوم گیر مستقیم با پیچ در سطح ایمپلنت بدون مداخله اباتمنت همانا فناوری سرراستی به شمار می آید که می تواند بسیاری از اشتباهات موجود در روش های لابراتواری را کاهش دهد. از طریق برنامه ریزی دقیق با کمک محور مطلوب ایمپلنت و نیز توزیع منظم ایمپلنت، طراحی پروتز را می توان بهینه سازی نمود (که این امر مستلزم دقت و صحت بیشتری ست). با کمک اندازه گیری میکروسکوپ الکترونی، در طی یک مطالعه آزمایشگاهی قالب های زیرکونیای ساختهشده با CAD/CAM و نیز WAX دارای گیر پیچ (10 واحدی) با سیستم Procera مورد مقایسه قرار گرفت و قالب هایی که بر روی شش ایمپلنت NobelReplace ماکسیلاری فیت می گردند، برای یک بیمار واقعی طراحی گردید. نتایج حاکی از دقت بالای این فیت برای قالب های زیرکونیایی بزرگ بود و تمامی اندازه گیری ها گپهایی به اندازه متوسط حدود سی میکرومتر را نشان دادند. نتایج مشابهی نیز برای بارهای زیرکونیایی فول آرک ساختهشده با سیستم CAD/CAM (تولید شده در یک مرکز تخصصی) به ثبت رسیده. در مطالعه بالینی حاضر نیز 11 FDP با گیر پیچ از نوع فول آرک گزارش شده که هیچ گونه شکستگیای در قالب نشان ندادند. نتایج مشابهی برای FDPهای فول آرک هم درست در همین اواخر منتشر شده. ارتباط بین ایمپلنت و ساختار رویی موضوعی است که هم اکنون مورد بحث و نظر است و ارتباط پروتز با ایمپلنت یا اباتمنت با ایمپلنت از هر دو نوع ارتباط زیستی و مکانیکی به صورت بالینی و نیز در مطالعات لابراتواری مورد تحقیق و بررسی قرار دارد. از آن جایی که هیچ اباتمنتی در مطالعه حاضر مورد استفاده قرار نگرفته ، زون تماس بین قالب زیرکونیا و شولدر ایمپلنت باید طراحی فلت – به – فلت داشته باشد. بازشدن میکروگپ مابین ساختار رویی و ایمپلنت تحت فشار عملی نیز به عنوان یک مشکل زیستی لحاظ می شود که منجر به تشکیل سریع کلونیهای باکتریایی در داخل ایمپلنت خواهد گردید (از طریق اثر پمپ کنندگی). به همین دلیل نیز اتصال درونی محکم اغلب توصیه خواهد گردید، تا بتواند جلوی نفوذ باکتریایی را بگیرد و در ثبات استخوان کرست (از طریق سوئیچ پلت فورم) کمک نماید. ولیکن به علاوه وجه مکانیکی ای هم برای اتصال درونی مخروطی وجود دارد. از نقطه نظر مکانیکی، اتصال درونی طوری طراحی شده تا با نیرو های خارجی مواجه شود و از سفت شدن پیچ محافظت به عمل آورد ولیکن این مزیت در مطالعه لابراتواری اخیر به اثبات نرسید. نقطه ضعف اتصال درونی بدون تکیهگاه شولدری هم همانا اینست که هیچ توقف عمودی تعریفشدهای وجود ندارد. به علاوه خصوصیات ماتریال زیرکونیا هم به احتمال فراوان برای اتصال درونی مناسب نخواهدبود. در طی یک مطالعه آزمایشگاهی راجع به اتصال درونی مشخص گردید که شکستگیهای وسیعی در اباتمنتهای زیرکونیایی در بخش مخروط درونی ایمپلنت رخ خواهد داد. به همین سبب نیز طراحی فلت – به – فلت با گیر از نوع پیچ می تواند به بالابردن ثبات و جلوگیری از شکستگی کمک نماید. تنها یک پیچ بزرگ مورد استفاده قرار گرفت. در مطالعه حاضر، شلشدن پیچ امری نادر بوده (به عبارت دیگر رویداد غیرمعنی دار) و هیچ شکستگی ای در پیچ ضمن این دوره مشاهده، دیده نشده. ریسکی که به کرات راجع به شکستگی FDPهای زیرکونیایی مطرح شده (خواه از نوع تکیه بر دندان یا بر ایمپلنت) خردشدگی ماتریال ونیر است. با استفاده از تکنیک های میکروسکوپی، نوع سطح از دست رفته ونیر (خواه خردشدگی درون ماتریال لایه ای خواه شل شدگی کامل ناشی از ماتریال کور) را می توان توصیف نمود. پاره ای مواقع این تمیز از نظر بالینی کار دشواری به شمار خواهد آمد (اگر تنها بخش کوچکی درگیر شده باشد) و از همین رو این عوارض تکنیکی متفاوت از خردشدگی موجود در پروتز های PFM خواهد بود که برق تیره فلز را مشخص خواهد ساخت. نتیجه اینکه برخی از بیماران ممکن است از خردشدگی های اندک تا زمانی که شکل و رنگ تاج تغییری نکرده، اطلاع نیابند. روی هم رفته از روی داده های موجود به نظر می آید که ماتریال ونیر فلدسپاتی وجه حیاتی ای ندارد. ولیکن نمی توان علی الحساب از رویداد های موجود نتیجه گیری نمود که ارتباط بین ساختار رویی و ایمپلنت اثری بر مورد خردشدگی دارد یا خیر. خردشدگی همانگونه که در مطالعه حاضر مورد شناسایی قرار گرفت، با موازنه نامناسب آکلوزالی، با مورفولوژی یا ریخت شناسی نامناسب قالب در مرحله آغاز ساخت قالب و با این مطلب که بیماری بدون دندان با عادت دندان قروچه در هر دو فک خود FDP زیرکونیایی دریافت کرده، قابل توجیه خواهد بود. FDP جدید ماکسیلاری از نوع فول آرک با ونیر آکریلیکی به همراه تیتانیوم ساخته شد تا مشکل خردشدگی نیز از بین رود. در شرایط فرآیند ونیر کردن (پوشش گذاری) هم به علاوه چنین نتیجه گیری شده است باید از پروتکلی مناسب با ویژگی های فیزیکی خاص برای ماتریال زیرکونیا استفاده شود (یعنی دارای زمان مناسب برای گرم کردن از پیش و سرد کردن). جای استاندارد های متداول در گزارش عوارض و موارد ناموفق مدت ها خالی بود و این معضل به تازگی مورد توجه قرار گرفت. وقتی عدم موفقیت تکنیکی و عوارض اندکی مورد بحث و بررسی ست که استفاده از خدمات نگهداری را در پروتز های زیرکونیایی با تکیه بر ایمپلنت را الزامی می سازند، باید متغیر های مرتبط با فیکاسیون را هم مد نظر قرارداد. این وجه به احتمال فراوان بر نتیجه گیری راجع به نتایج بالینی اثر بگذارد. نتیجه گیری را می توان ارائه نمود در این لحظه. با محدودیت های این مطالعه کارهای گذشته، می توان چنین نتیجه گیری نمود که گیر از طریق پیچ، جایگزین راحتی برای گیر در پروتز های زیرکونیایی با تکیه بر انواع ایمپلنت به شمار خواهد آمد. البته ریسک شکستگی و خردشدگی موجود در قالب محدود هم وجود دارد.